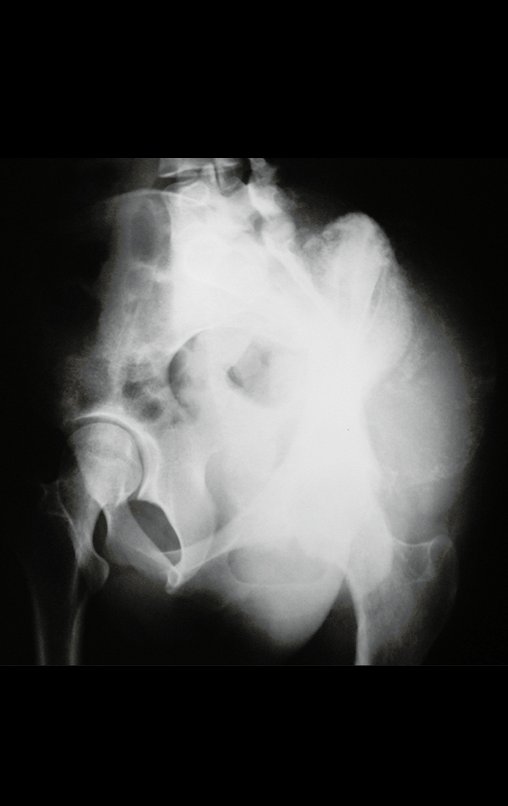
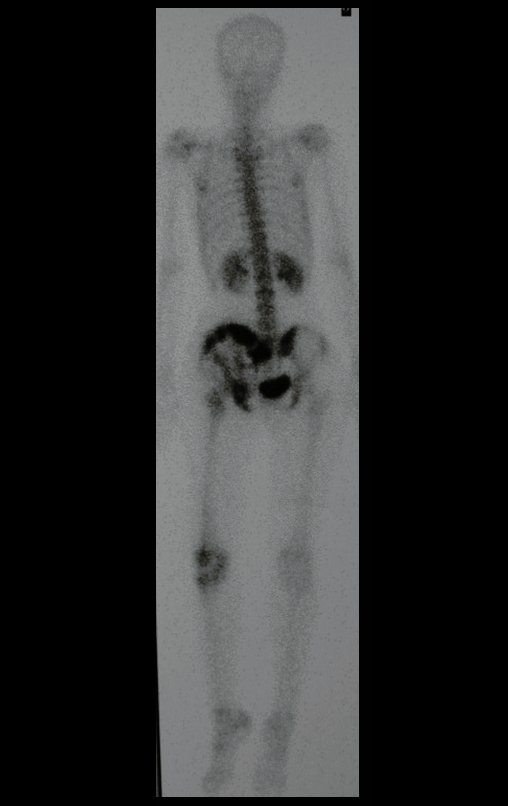
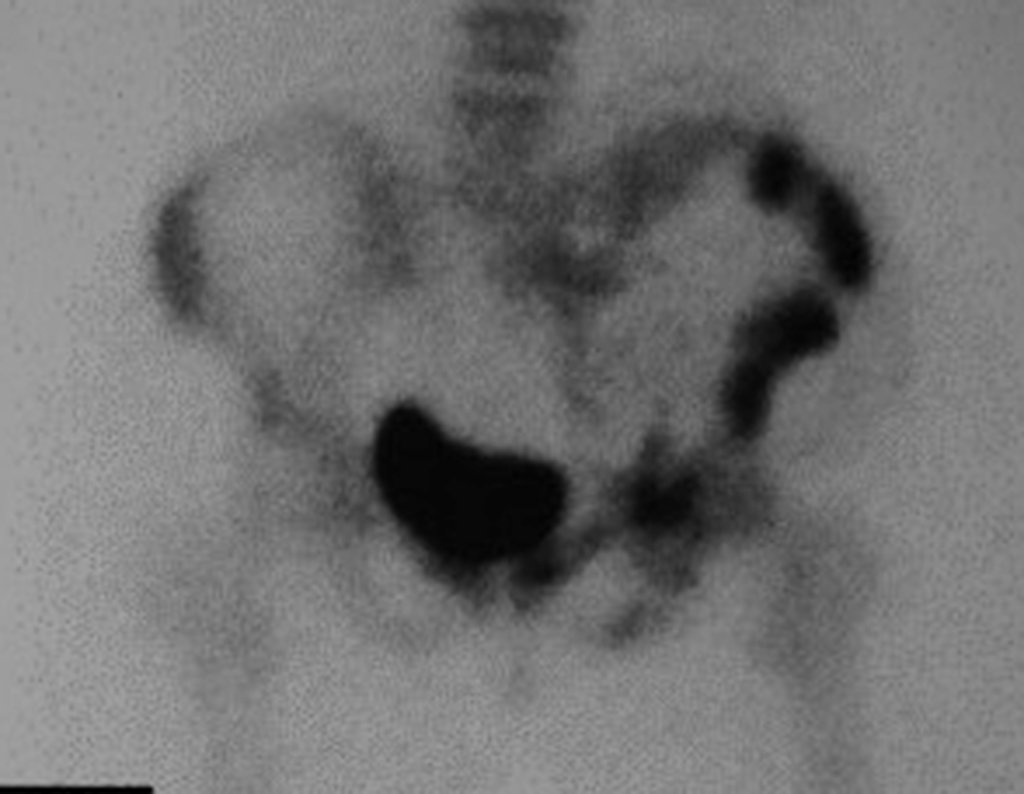
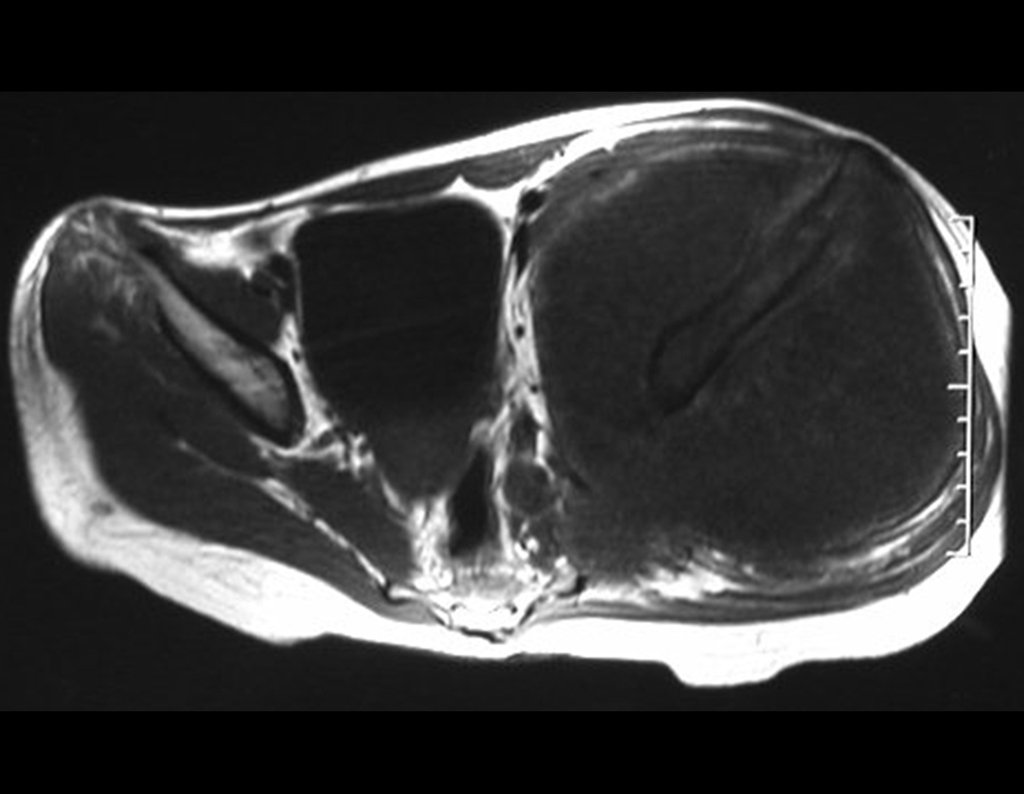
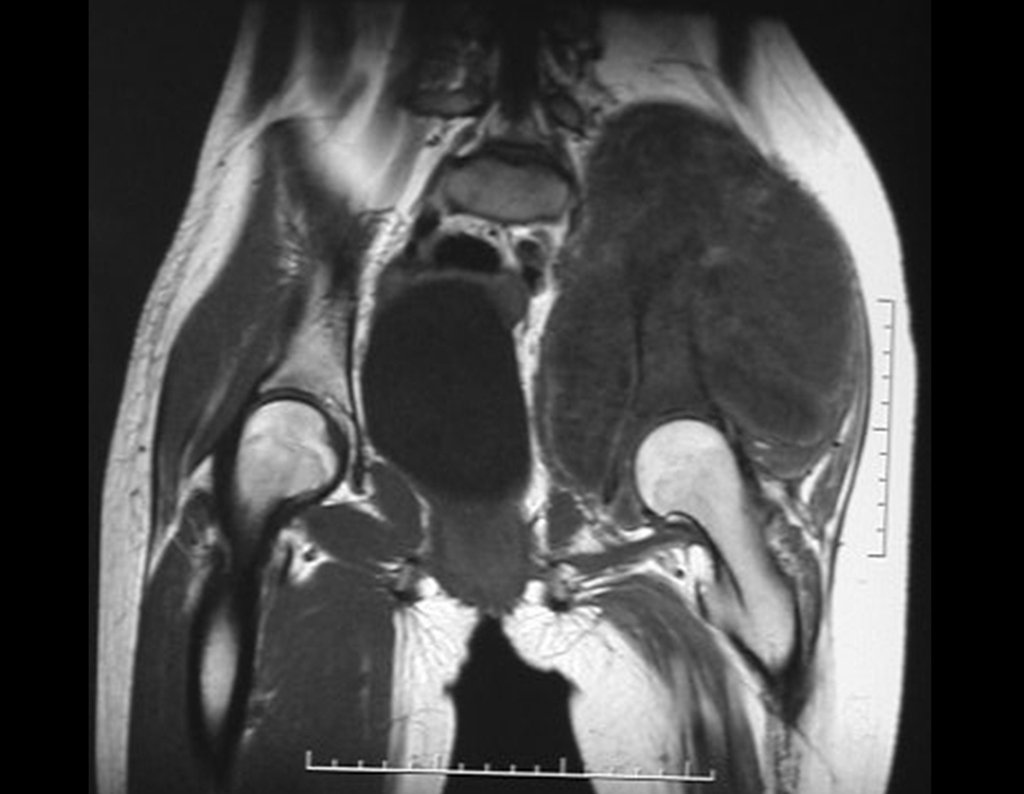
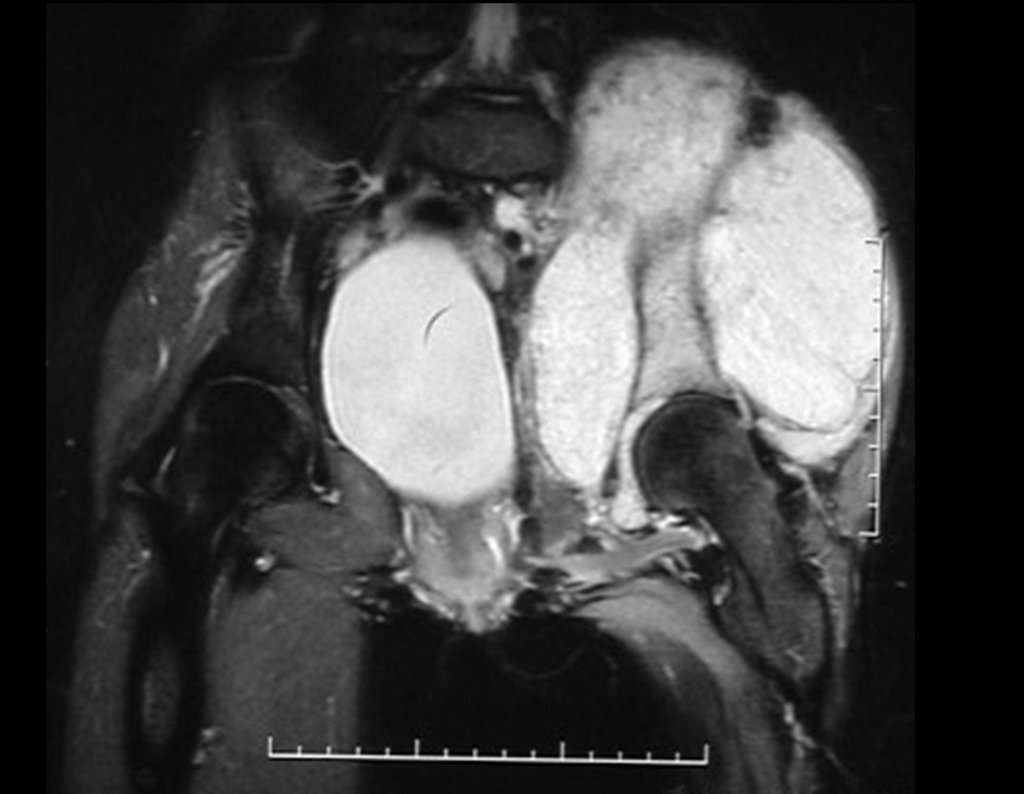
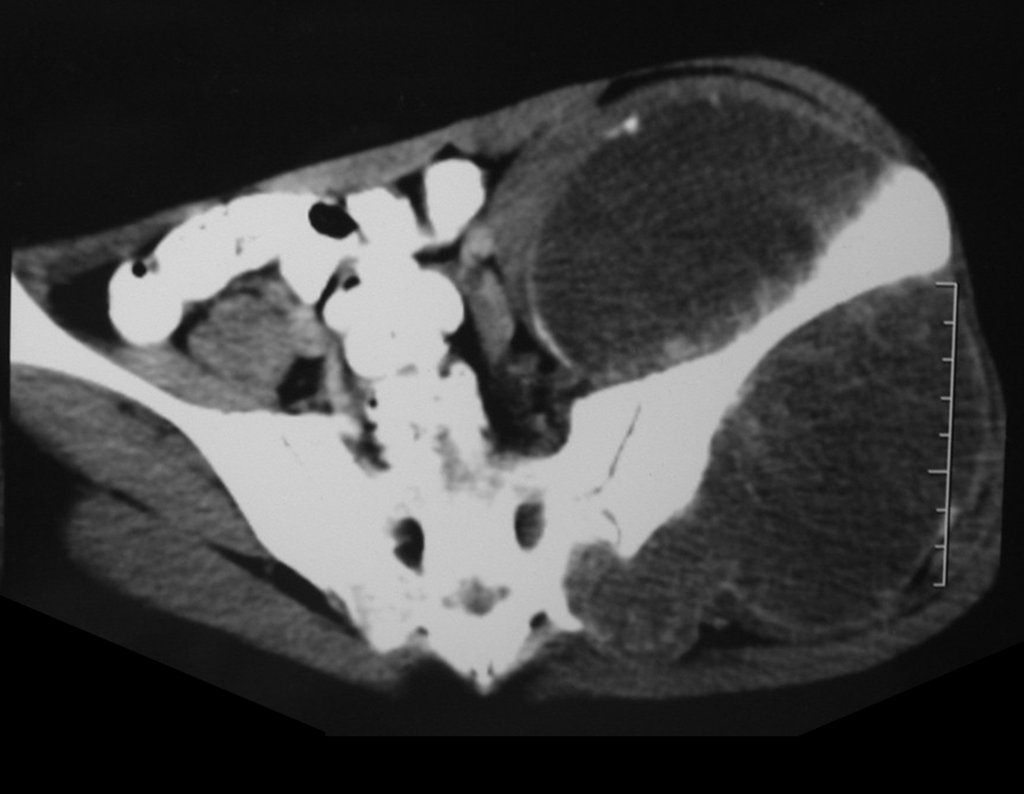
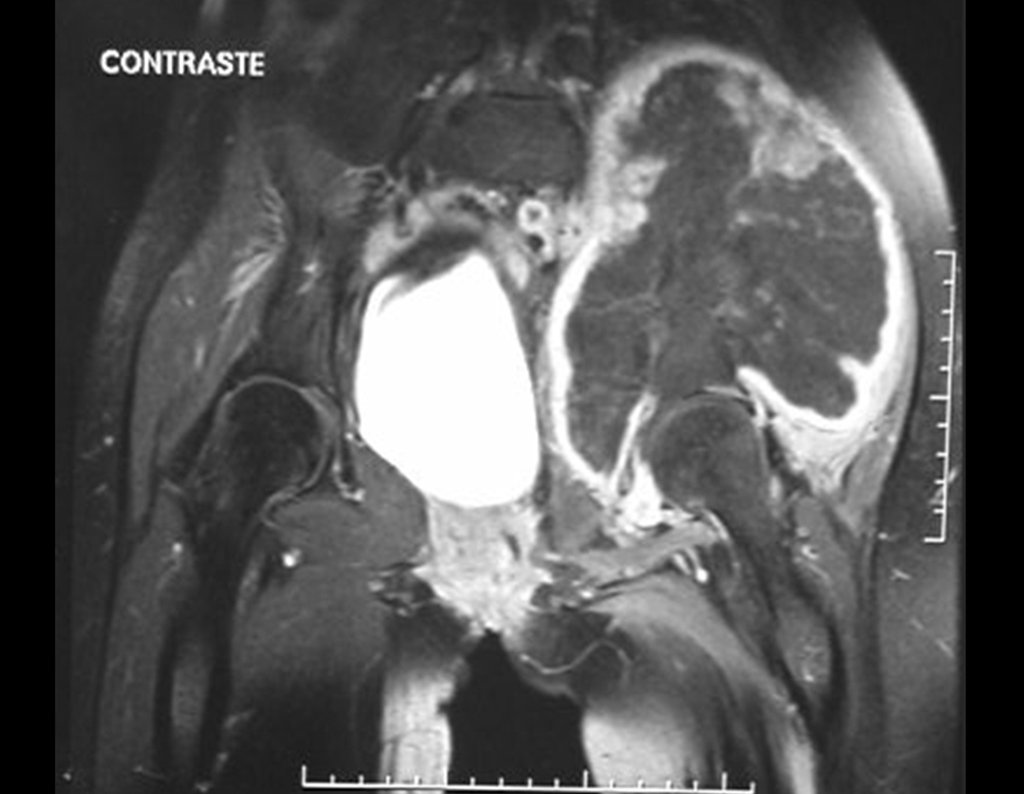
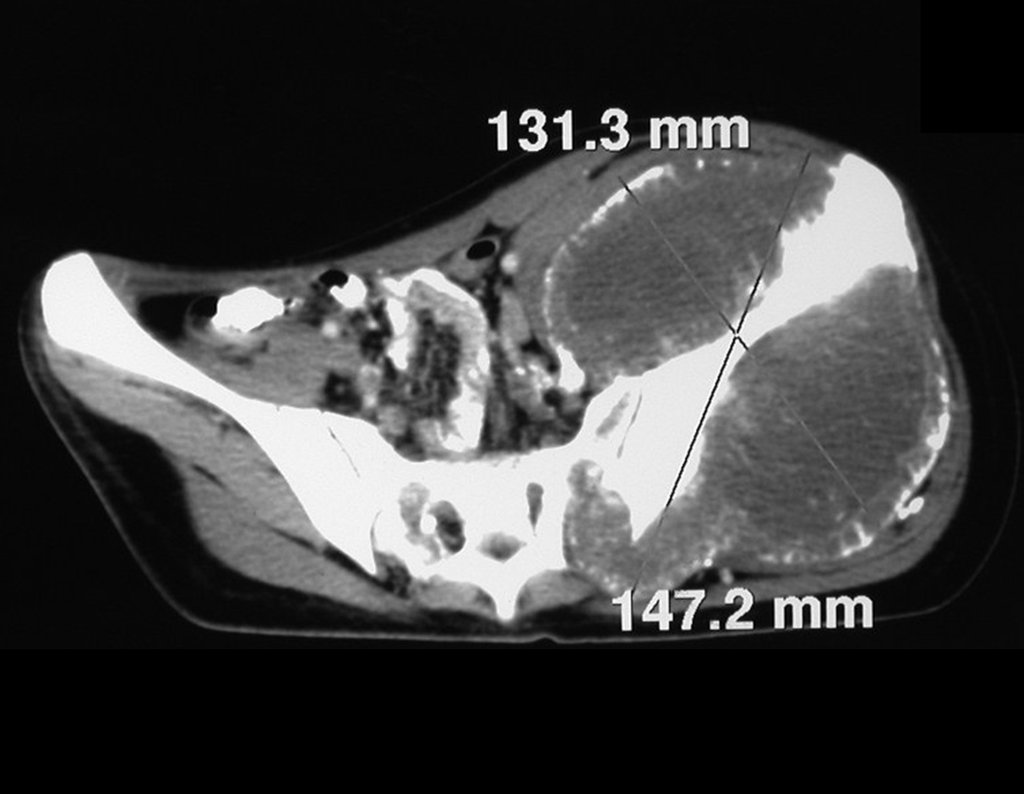
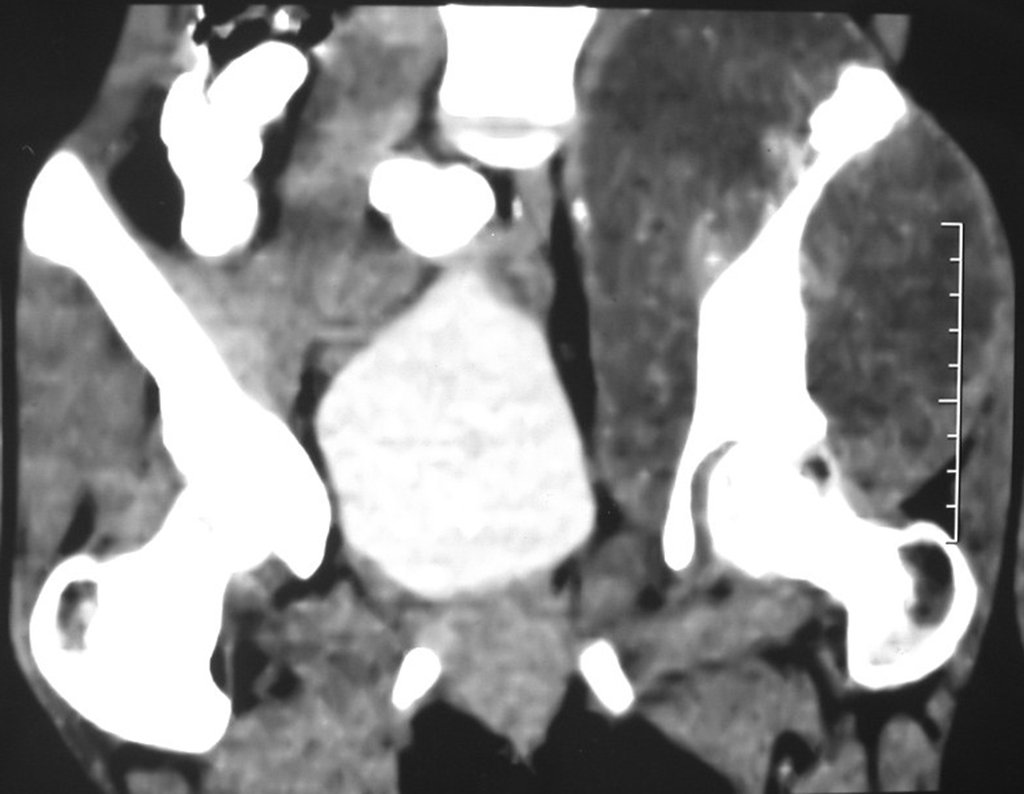
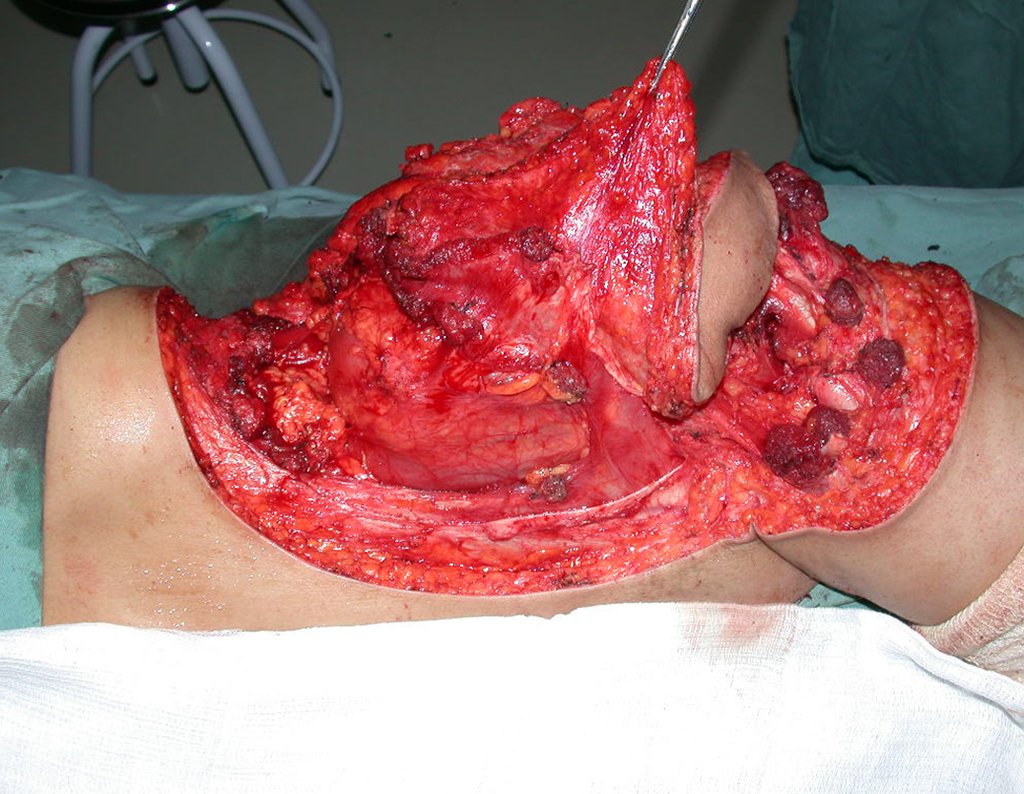
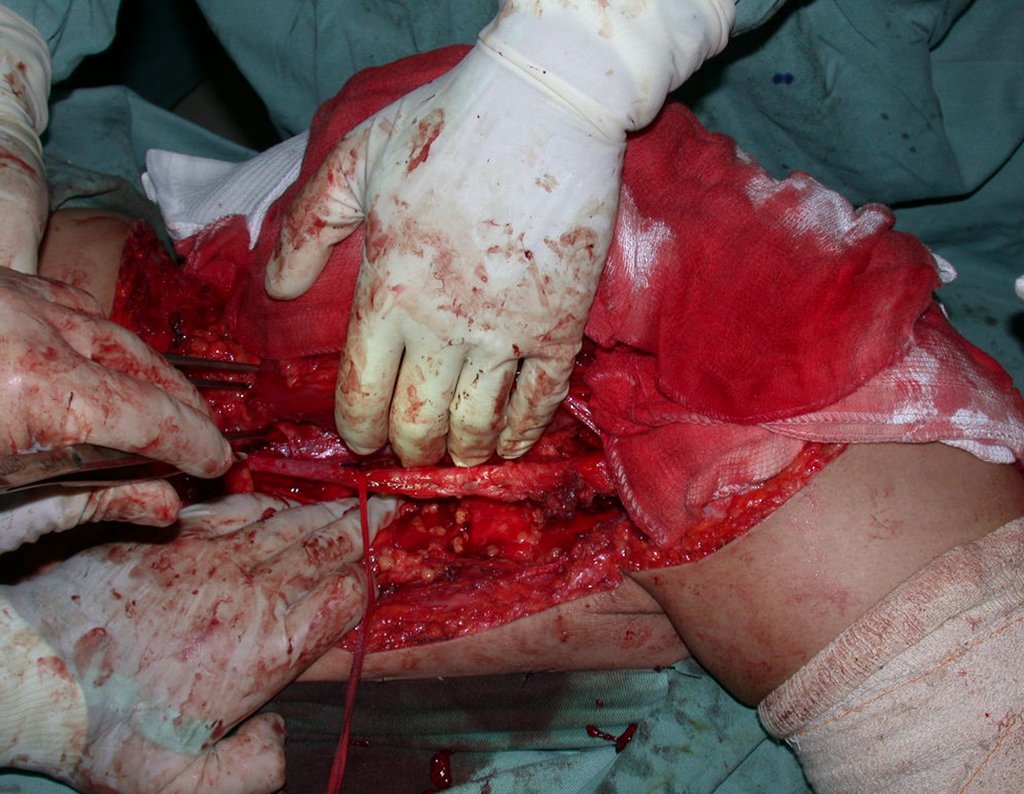
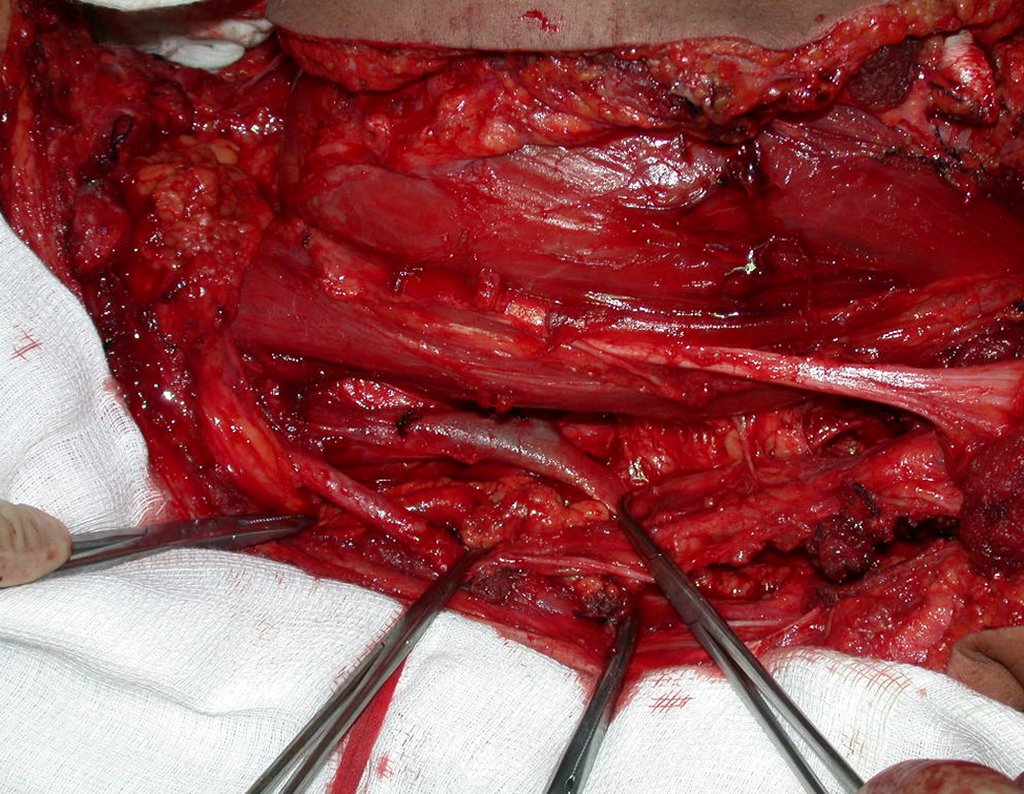
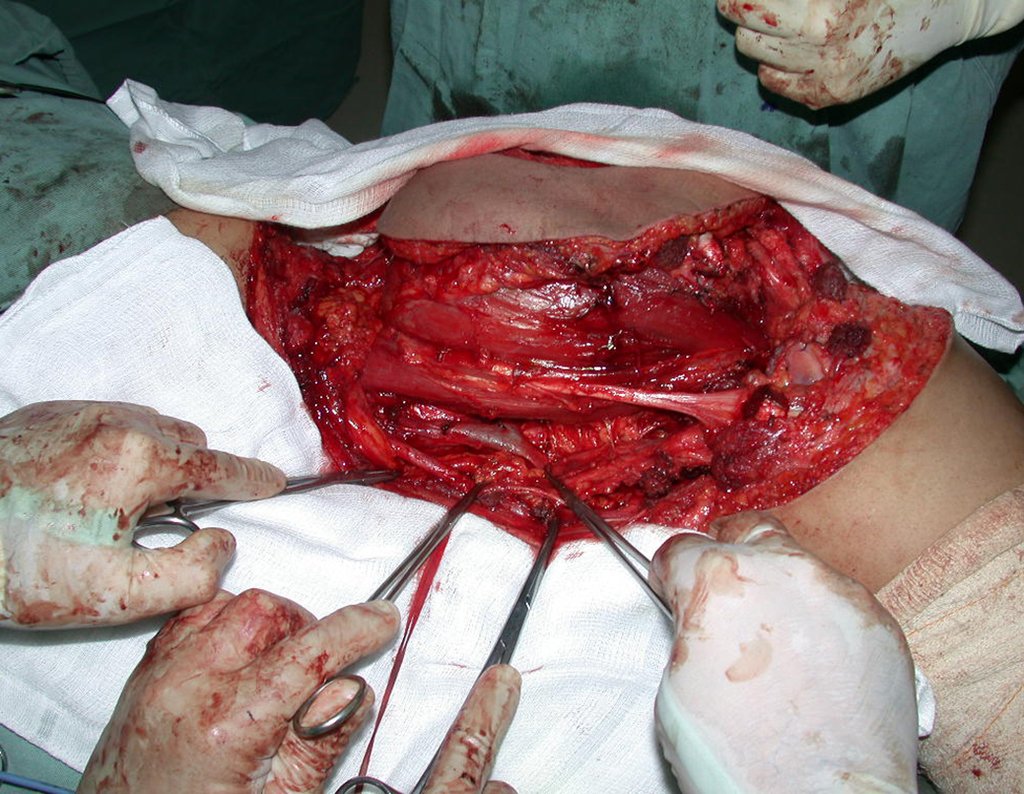
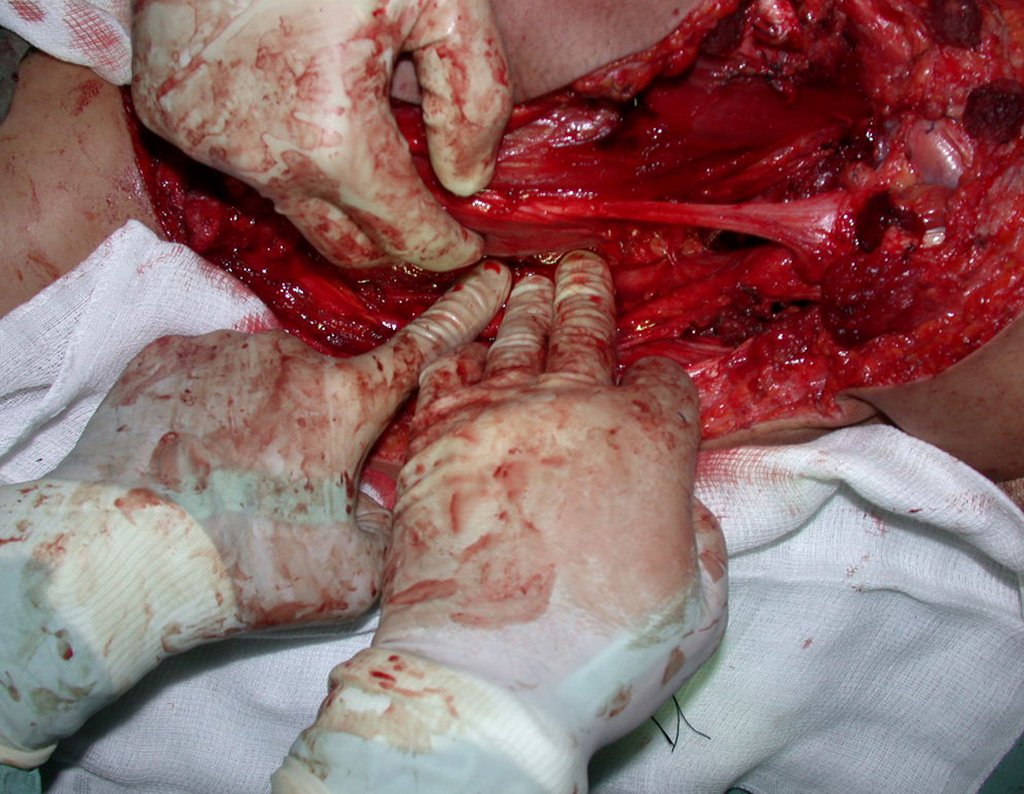
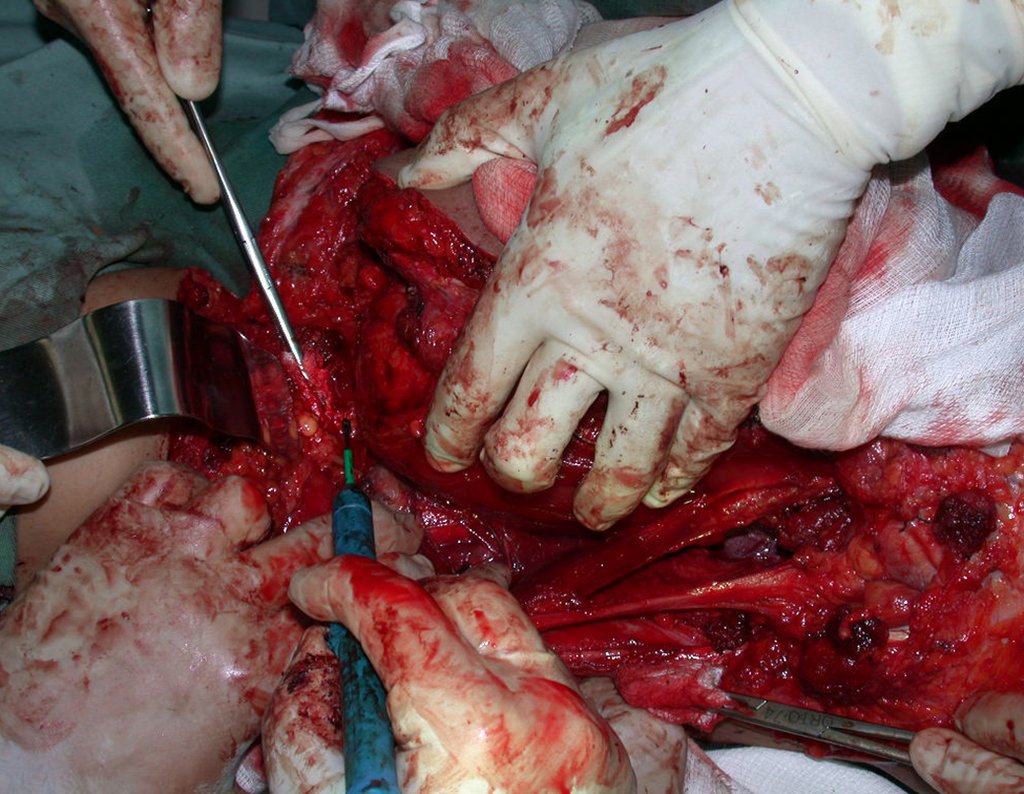
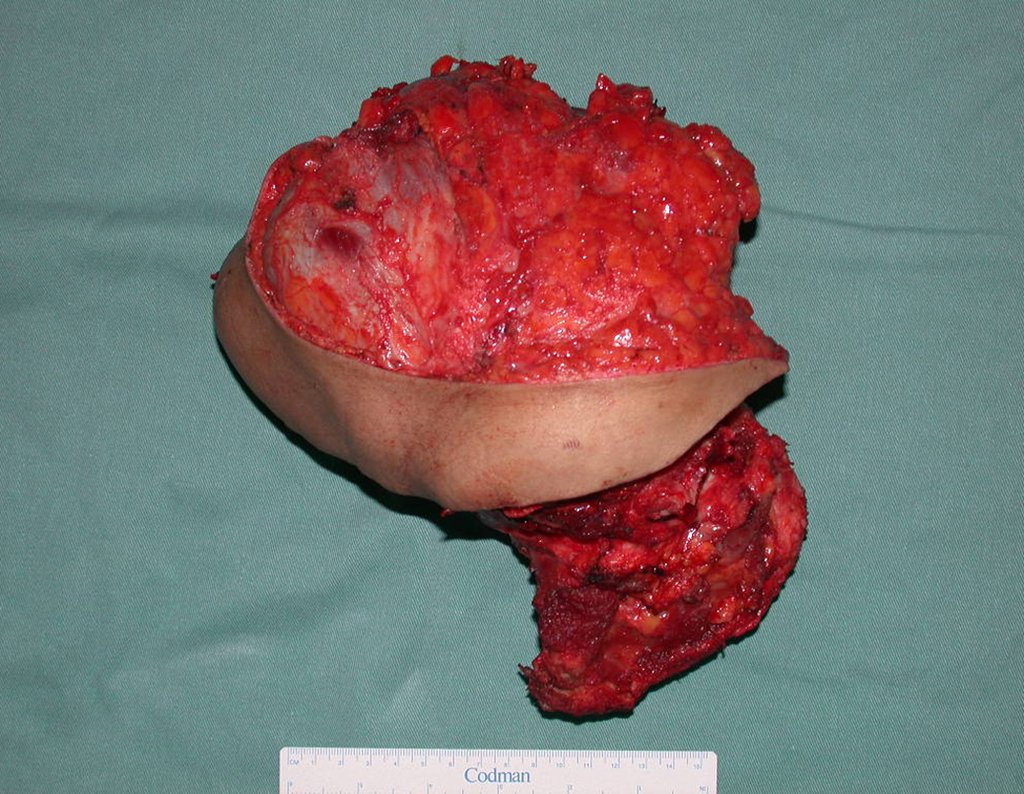
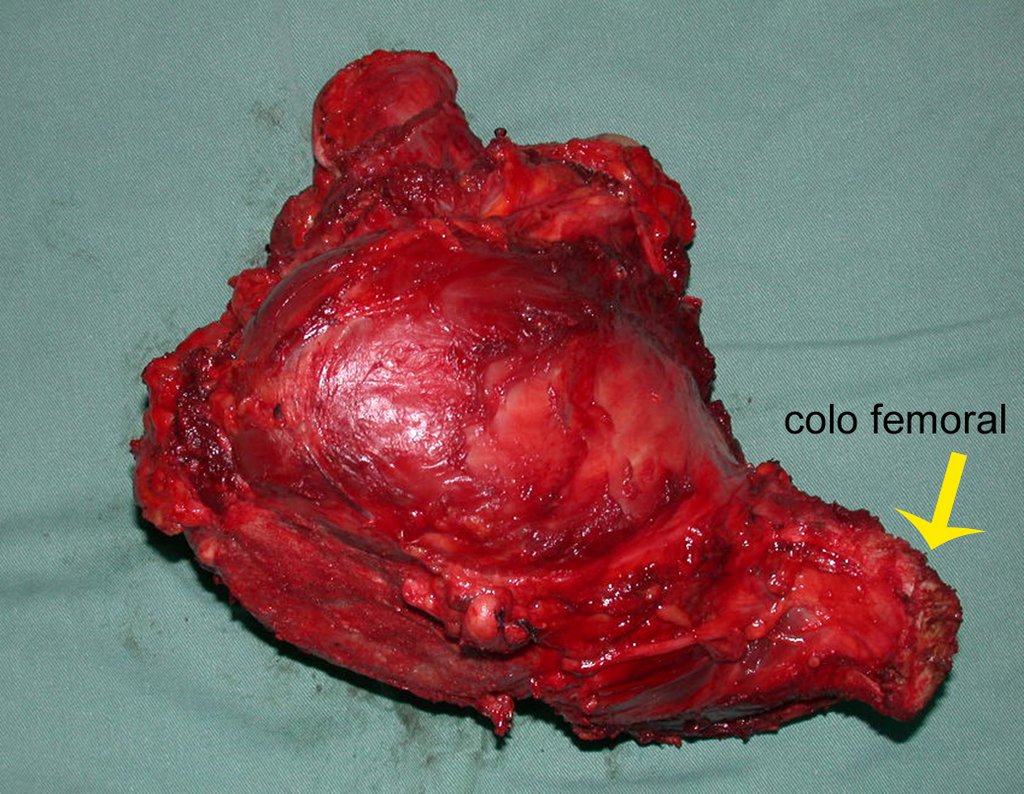
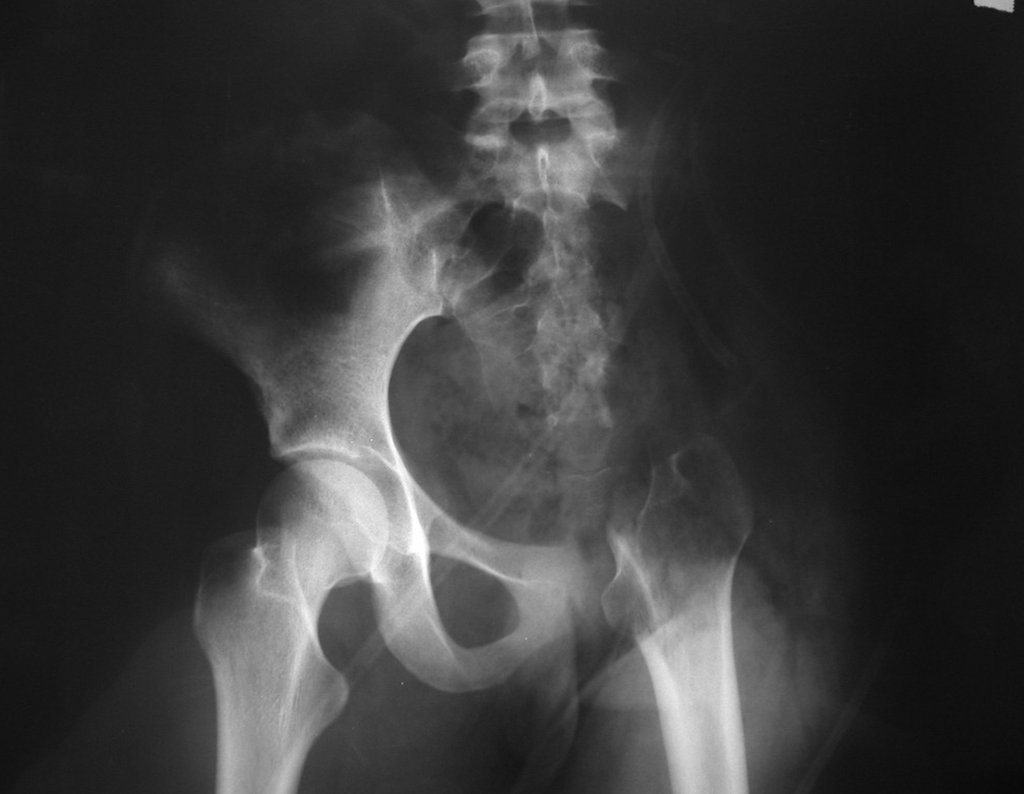
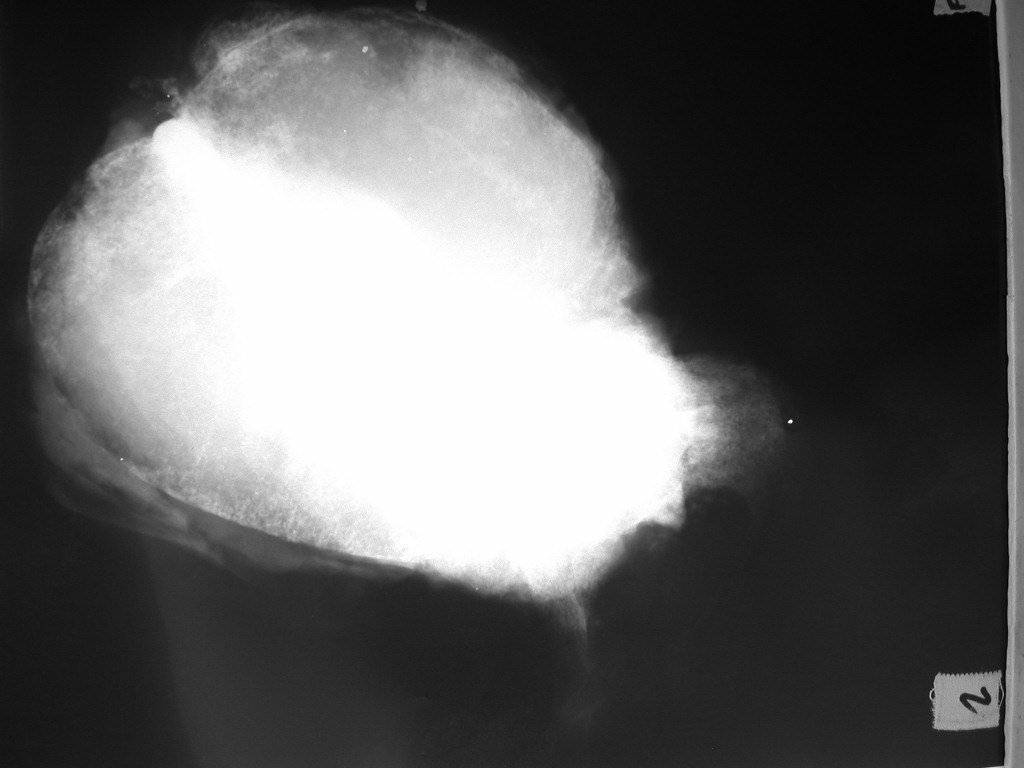
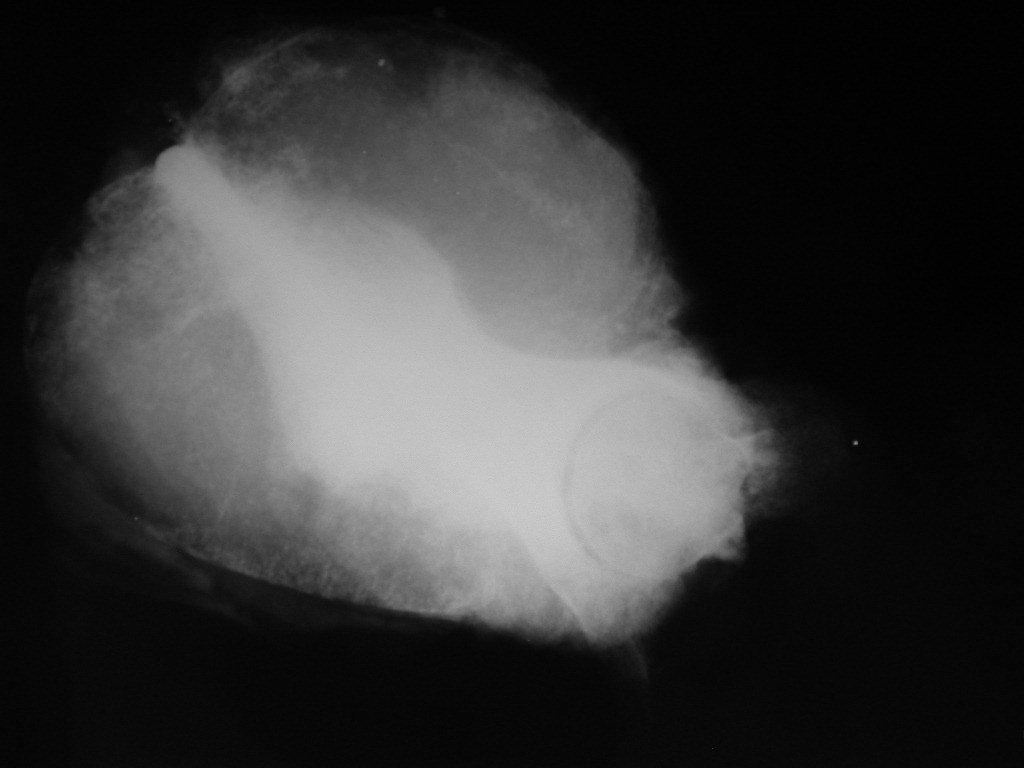
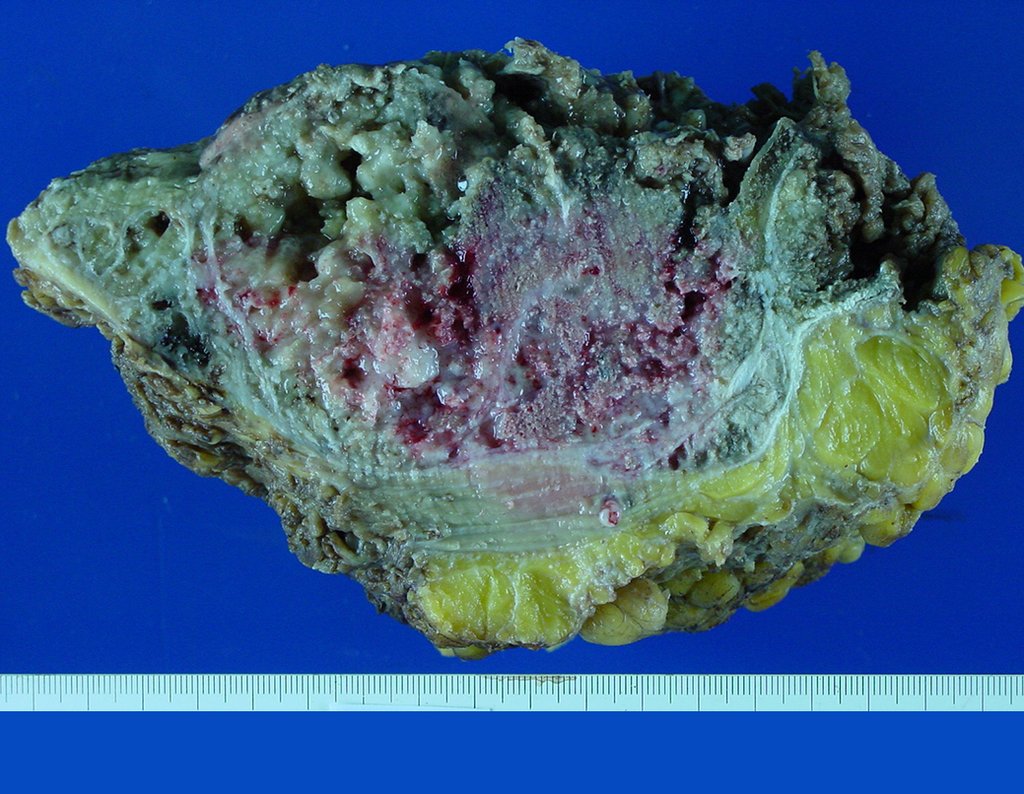
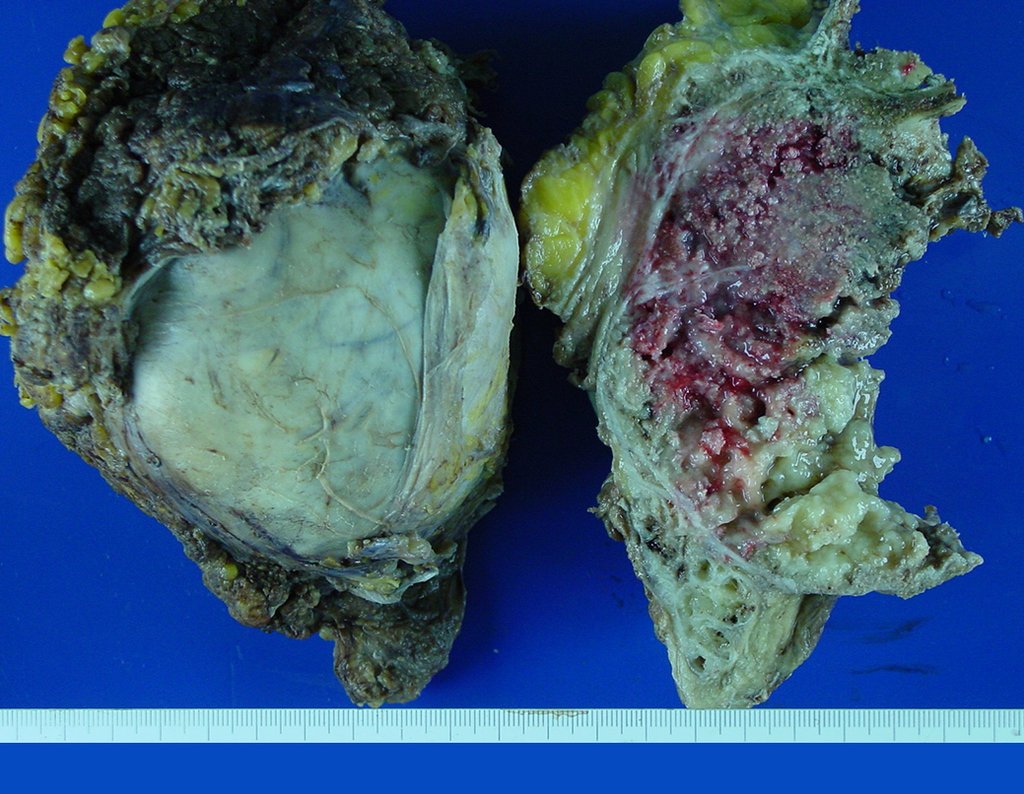
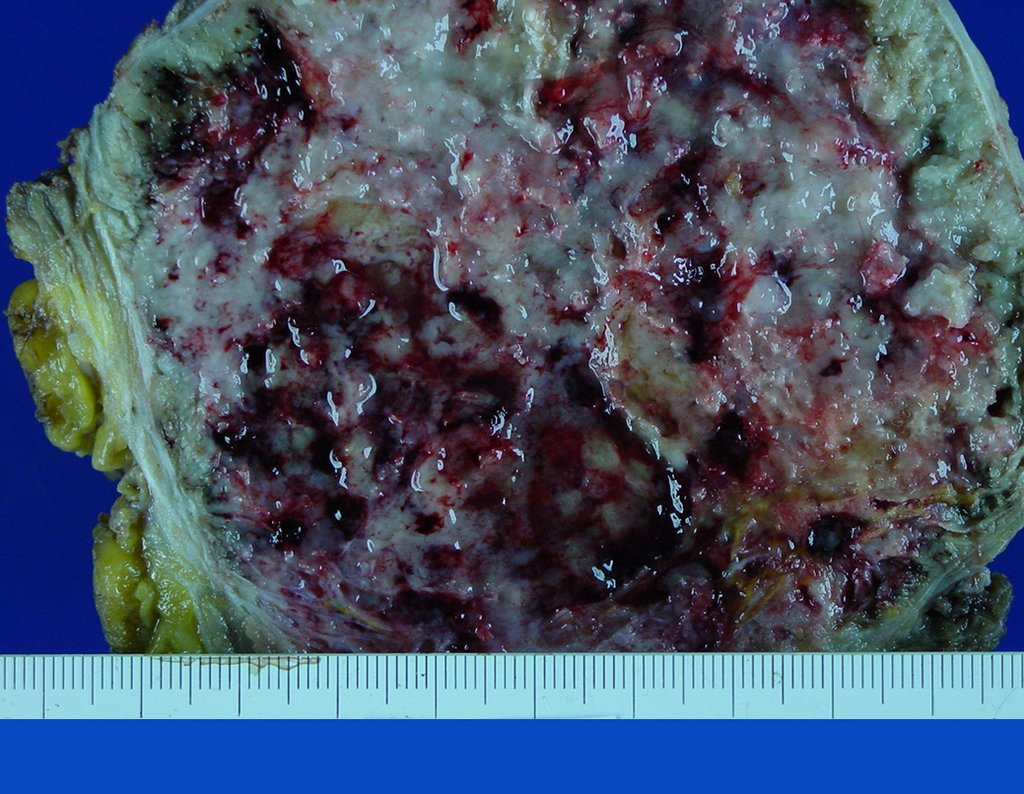
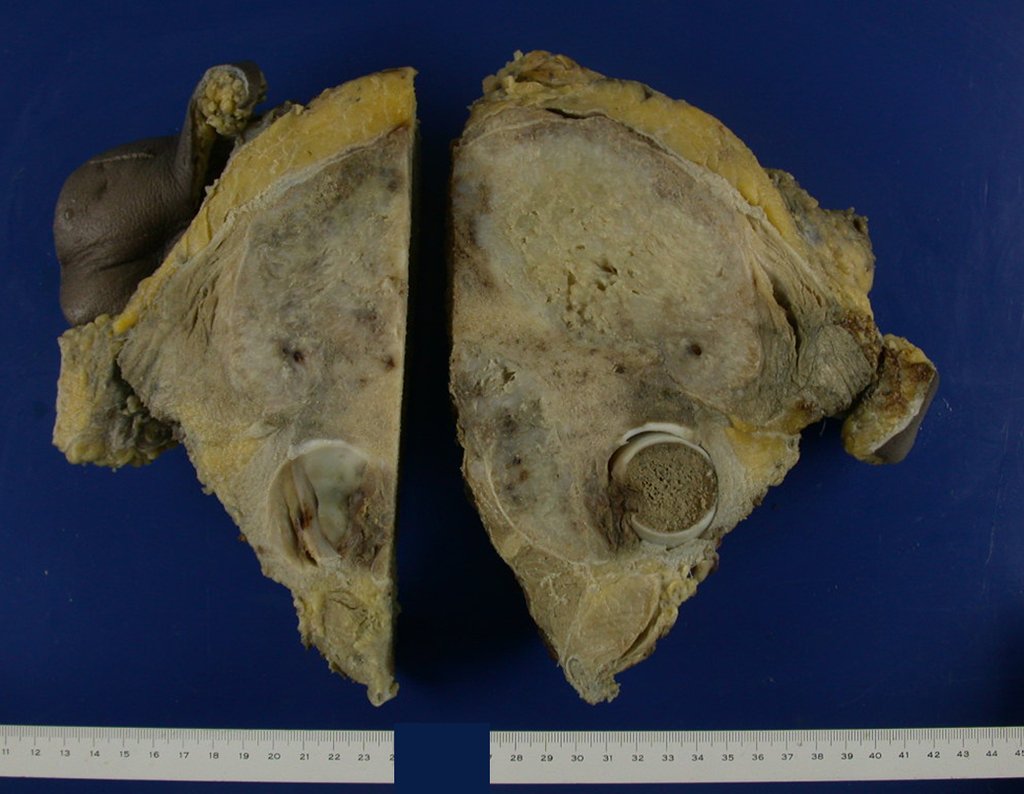
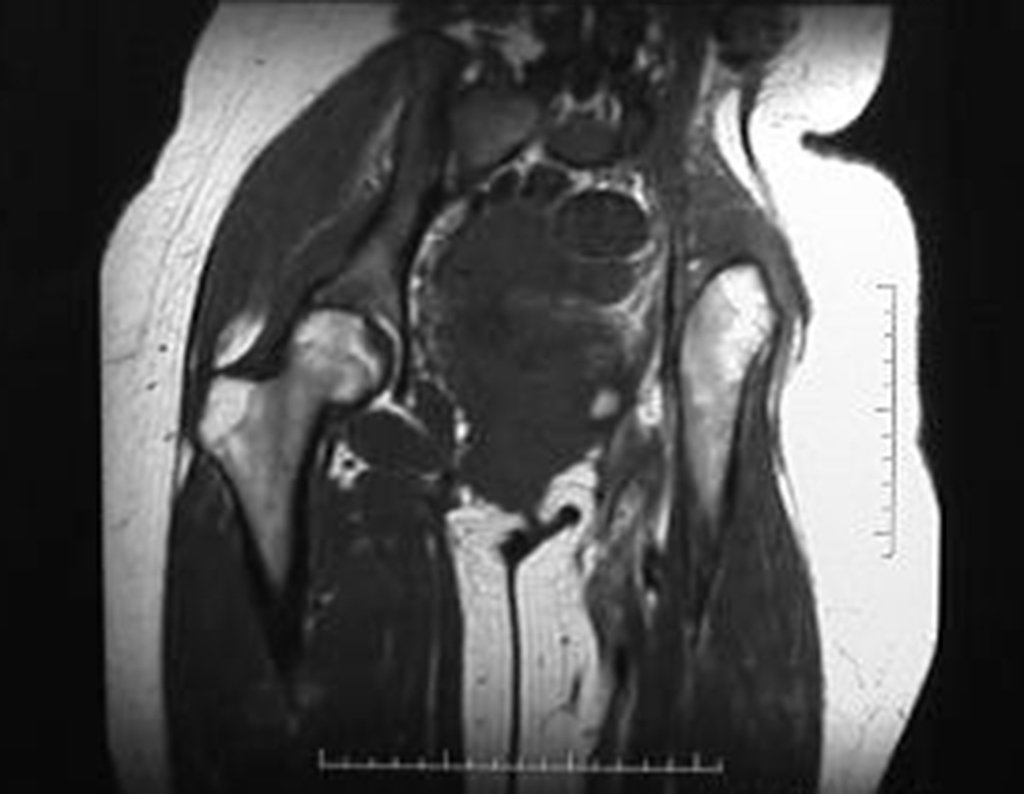
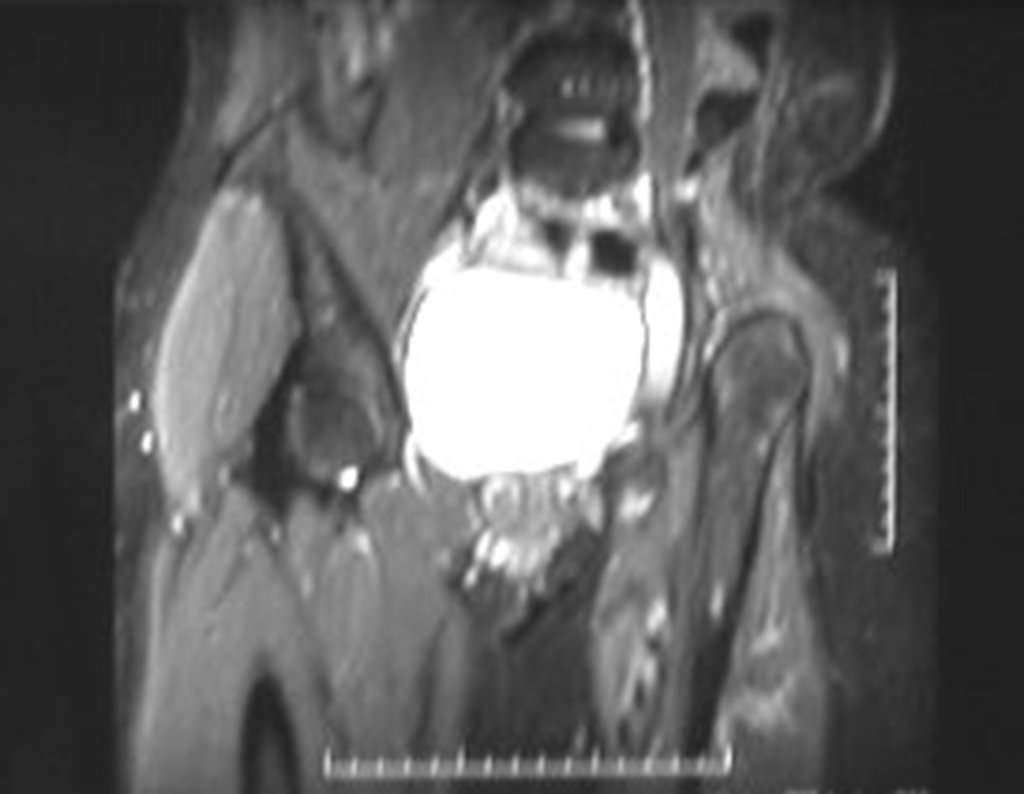
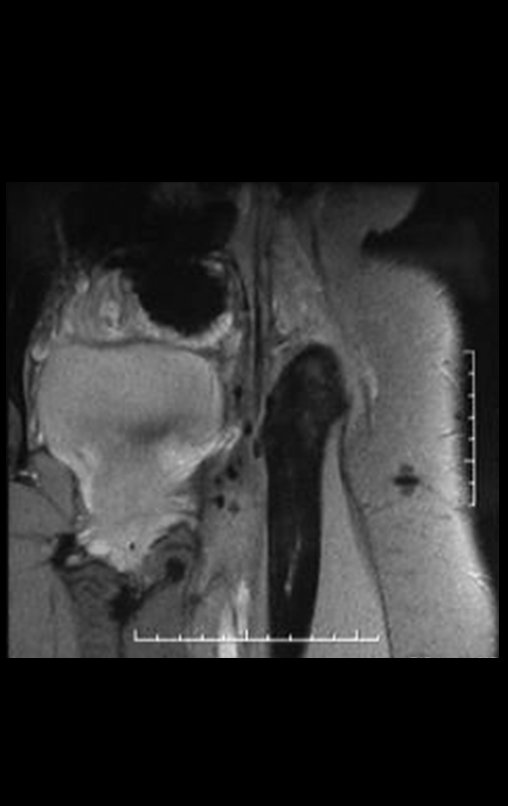
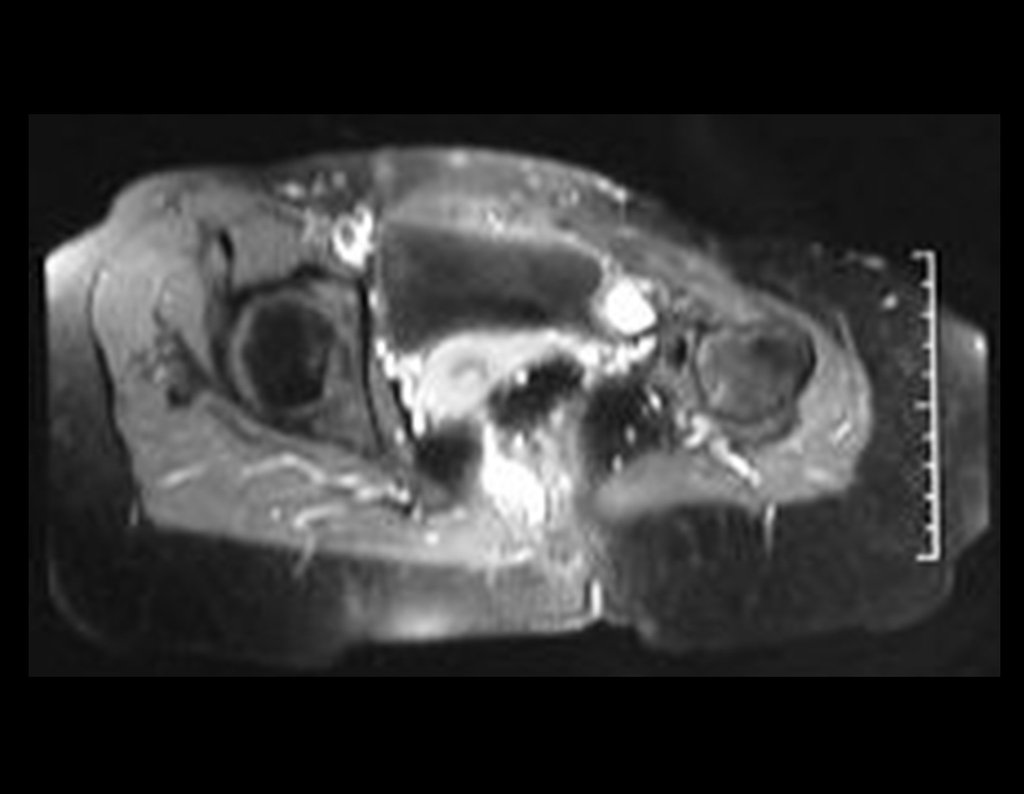
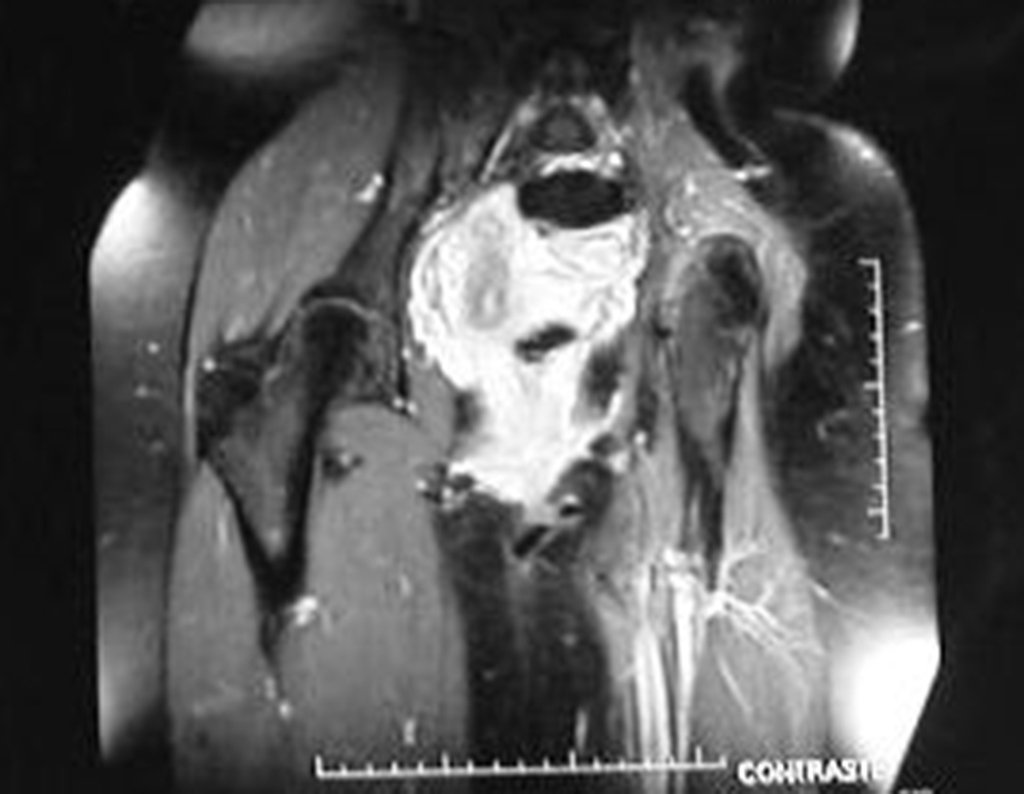
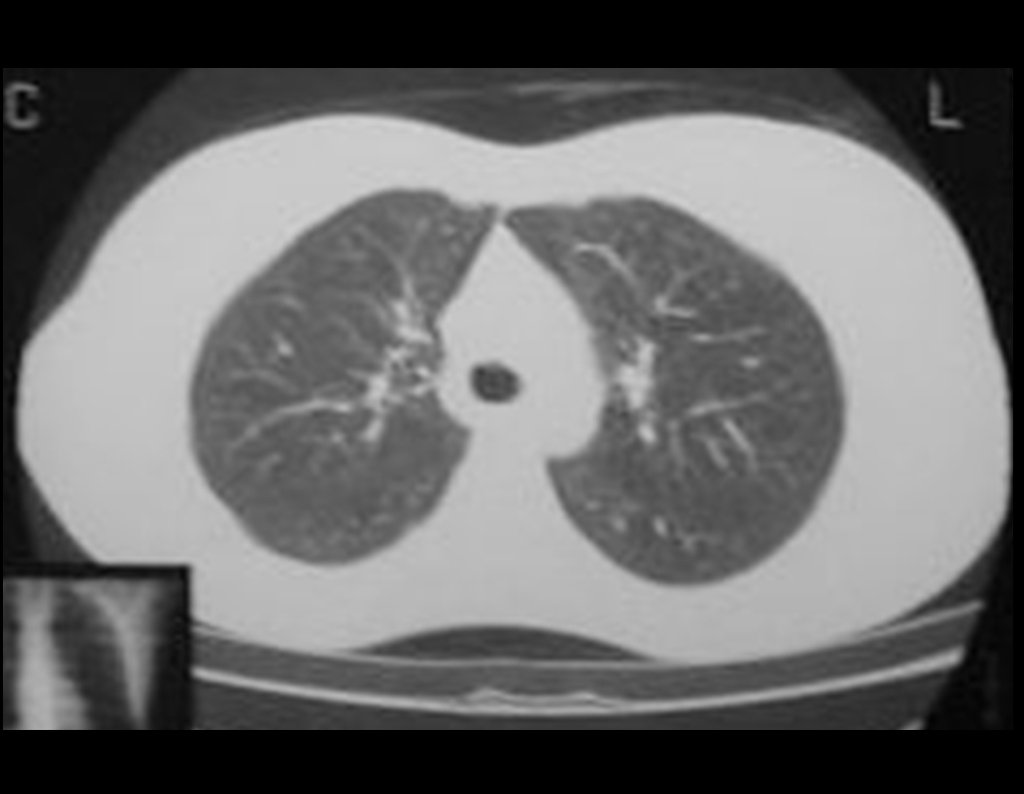
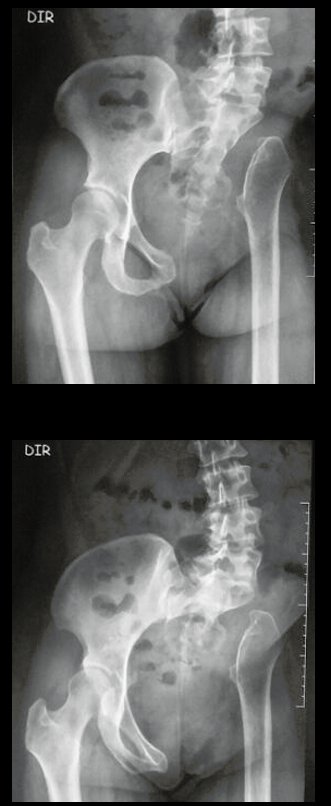
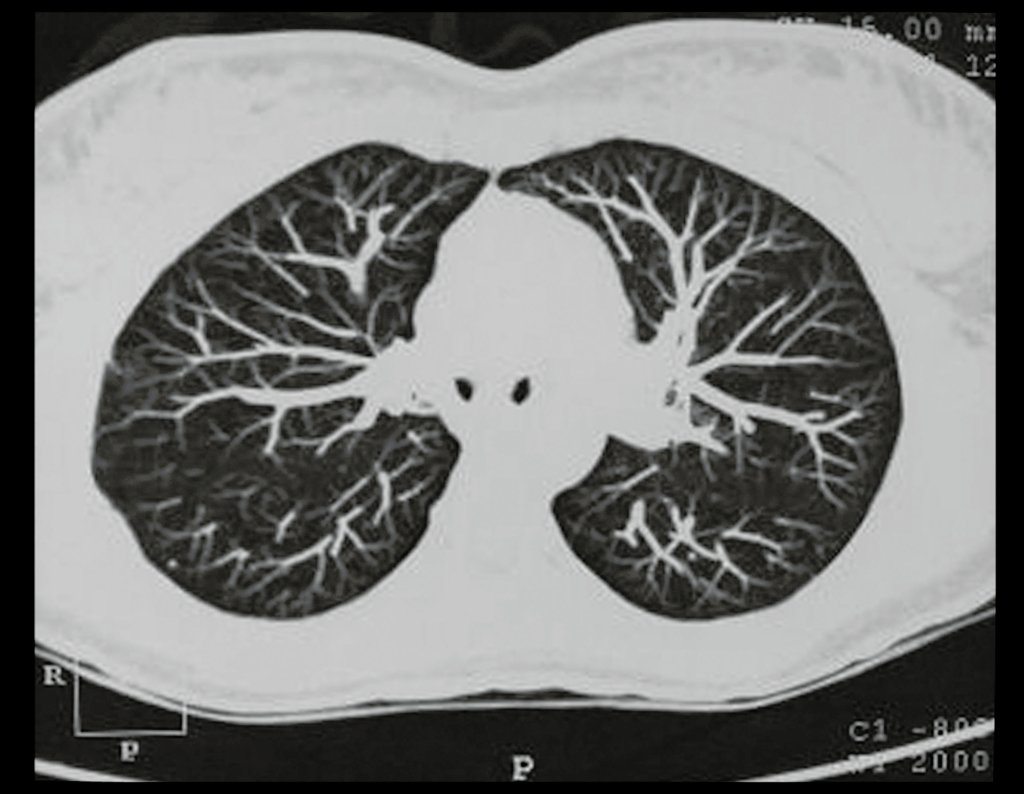
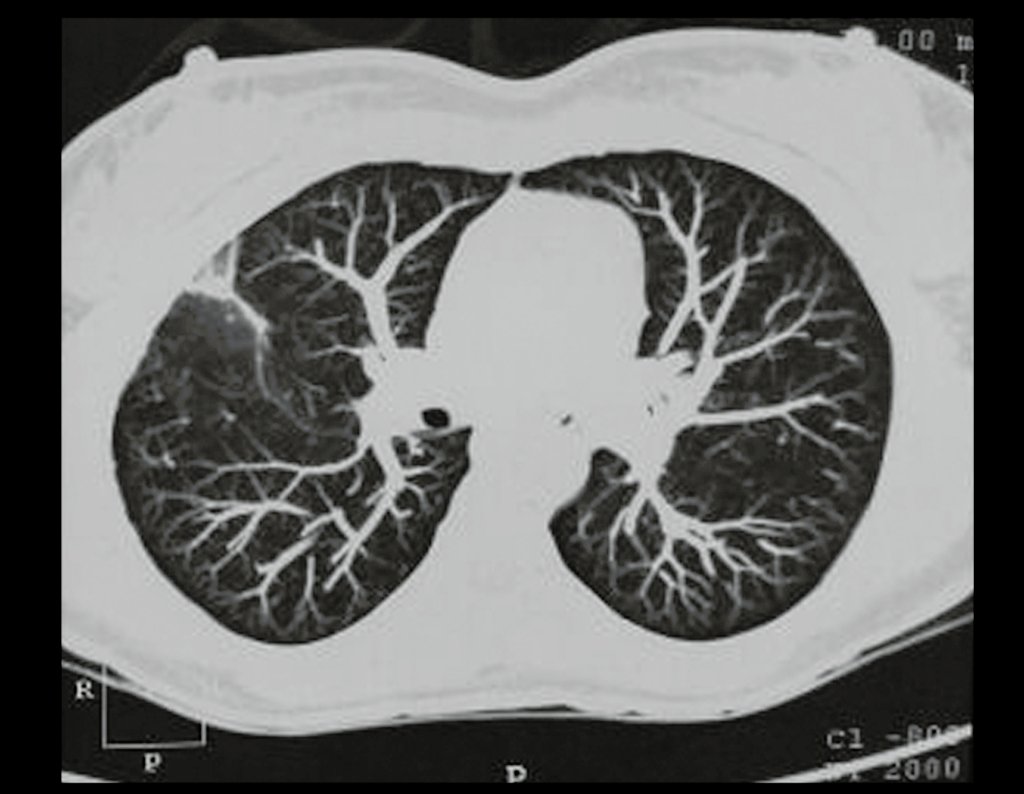
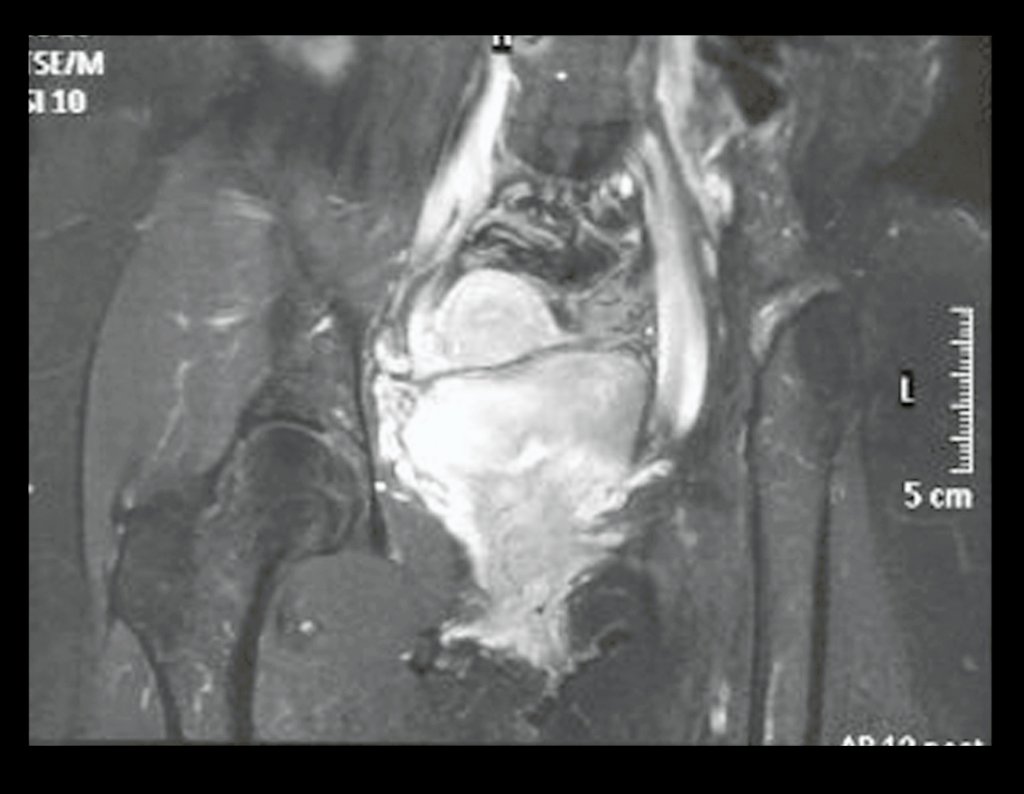
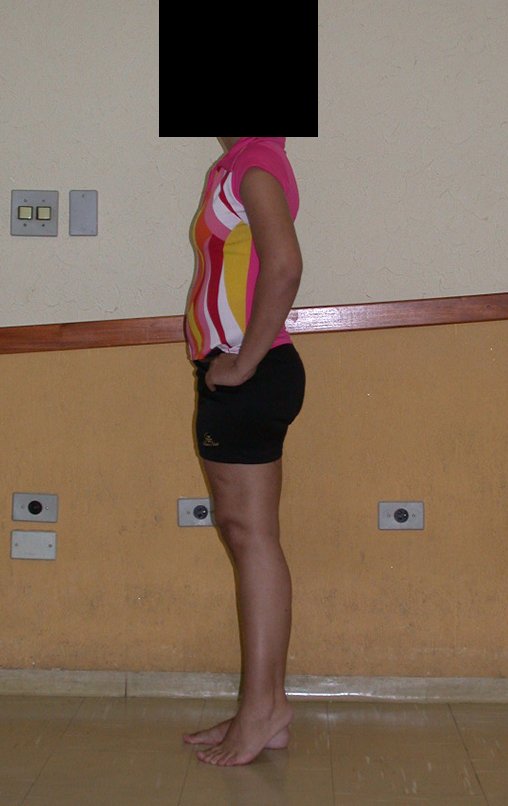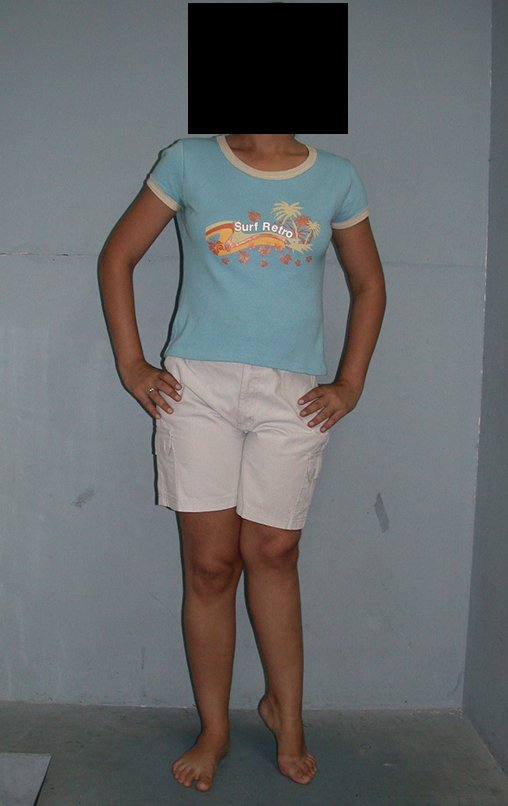Condrosarcoma de pelvis – Pelvectomía interna total. Paciente femenina de 19 años que consulta por malestar y aumento de volumen en pelvis izquierda. Clínicamente se presentó dolor leve a la palpación del ala ilíaca, palpándose una tumoración dura y adherente. Respondido el 18 de diciembre de 2002, con los siguientes exámenes de imagen: 13/11/1983 18/12/2002.
03. Condrossarcoma da Pelve – Conduta – Técnica de pelvectomia interna total
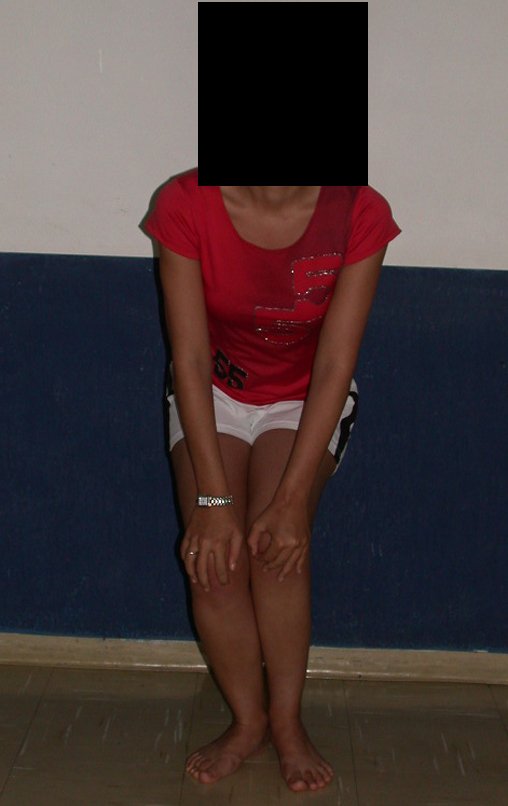
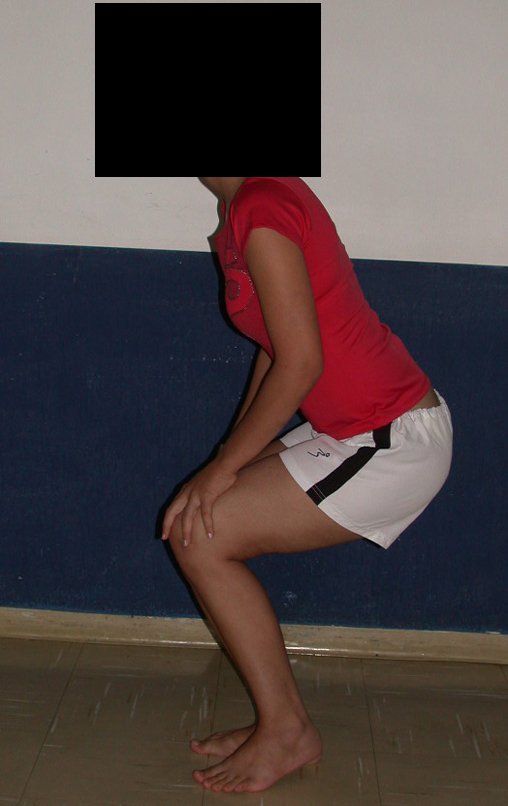
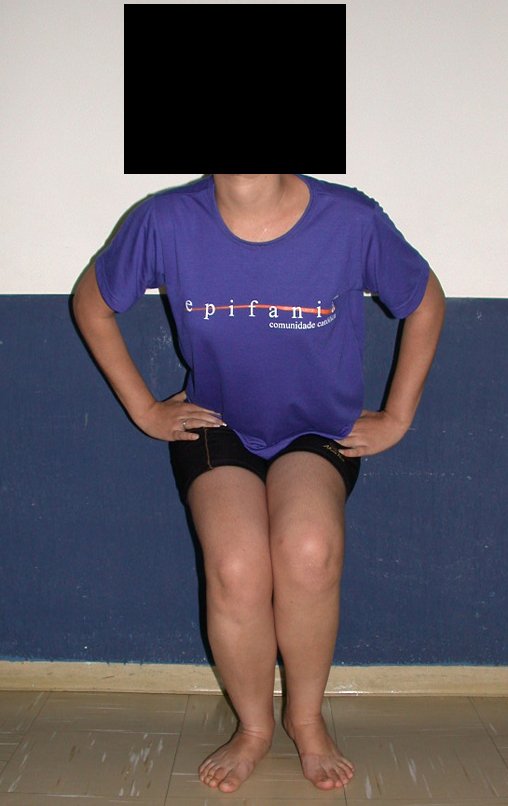
La paciente muestra felizmente su vida sin limitaciones importantes. Muestra superación completa del déficit funcional, realizando con soltura las actividades de la vida diaria, figuras 81 a 90.
Vídeo 1 : Marcha con apoyo total en la extremidad operada, carga en una sola pierna con buen equilibrio, buena función de flexión de caderas y rodillas con carga. Excelente resultado funcional de una hemipelvectomía interna total, sin reconstrucción, a 12 años y tres meses de la cirugía.
Autor: Profr. Dr. Pedro Péricles Ribeiro Baptista
Oncocirugía Ortopédica en el Instituto Oncológico Dr. Arnaldo Vieira de Carvalho
Oficina : Rua General Jardim, 846 – Cj 41 – Cep: 01223-010 Higienópolis São Paulo – SP
Teléfono: +55 11 3231-4638 Celular:+55 11 99863-5577 Correo electrónico: drpprb@gmail.com